본인부담상한제 적용 보험금 지급 심사기준 개선 필요
[뉴스로드] 한국소비자원은 최근 보험사가 백내장 수술, 도수치료 등 특정 비급여 치료에 대한 보험금 지급심사를 강화하고, 본인부담상한제를 적용하여 보험금을 적게 지급하거나 지급을 거절하는 사례가 늘고 있어 소비자들의 주의가 필요하다고 밝혔다.
본인부담상한제란 과도한 의료비로 인한 가계 부담을 덜어주기 위하여 비급여, 선택진료비 등을 제외한 본인부담금 총액이 소득수준에 따른 본인부담상한액(’22년 기준 81~580만원)을 넘는 경우, 초과금액을 국민건강보험공단에서 부담하는 제도를 말한다.
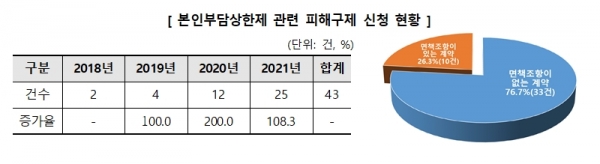
최근 4년간(2018~2021년) 한국소비자원에 접수된 실손의료보험금 미지급 관련 피해구제 신청은 총 206건으로 매년 증가하는 추세다. 특히, 2021년에는 80건이 접수되어 2018년(16건) 대비 약 400.0% 증가한 것으로 나타났다.
본인부담상한제는「국민건강보험법」에 정해져 있으나, 보험금에서 소비자가 국민건강보험공단으로부터 받게 되는 환급금(사전급여 또는 사후환급금)을 임의로 삭감해 피해가 지속적으로 발생하고 있다.
특히, 2009년 실손의료보험 표준약관 제정 이전의 계약은 약관상 ‘보상하지 않는 사항’에 본인부담상한제 관련 내용이 없음에도, 보험사가 이를 소급 적용하여 보험금 지급을 제한하고 있었다.
한국소비자원은 실손의료보험의 본인부담상한제 적용에 대한 보험금 심사기준 개선 등 소비자피해 예방 방안 마련을 보험사에 권고할 계획이다.
아울러 소비자에게는 ▲보험 가입 시 보험료 인상 가능성을 고려할 것, ▲약관상 보상하지 않는 사항(면책사항)을 꼼꼼히 확인할 것, ▲보험금 청구 시 비급여 치료에 대한 객관적 검사 결과를 확보할 것, ▲의료자문 동의 여부는 신중히 결정할 것 등을 당부했다.
뉴스로드 박혜림 기자newsroad22@naver.com

